パソコンの入力作業は、指先をいちいち確かめてキーボードを叩くよりも、手元を見ずにモニター画面を目で追うほうが格段に速い。同様の手法を心臓血管外科の手術に取り入れたのが、内視鏡を用いた低侵襲(ていしんしゅう)心臓手術「MICS(ミックス)=Minimally Invasive Cardiac Surgery」である。患者の胸元をばっさり開く従来の開胸手術に対し、わずか 3センチほどの穴を開けるだけ。執刀医は手元を気にせず、正面の大型モニターに目を凝らしながら手術器具を操る。
わが国における同手術の最先端を走る、日本赤十字社愛知医療センター名古屋第一病院心臓血管外科第一部長の伊藤 敏明さんに MICS の利点や課題、今後の展望などを聞いた。

伊藤 敏明(いとう としあき)さん プロフィール
1962年生まれ。長野県出身。1986年、名古屋大学医学部卒業。名古屋大学関連病院ローテート、カナダ・トロント小児病院留学などを経て、1997年、名古屋第一赤十字病院(現日本赤十字社愛知医療センター名古屋第一病院)心臓血管外科に勤務。2005年、心臓血管外科部長。心臓血管外科専門医認定機構心臓血管外科専門医、日本胸部外科学会指導医・評議員、日本外科学会外科専門医・認定医、日本低侵襲心臓手術学会理事、日本心臓血管外科学会評議員。
指 2本分ほどの創で旧来の手術ができる
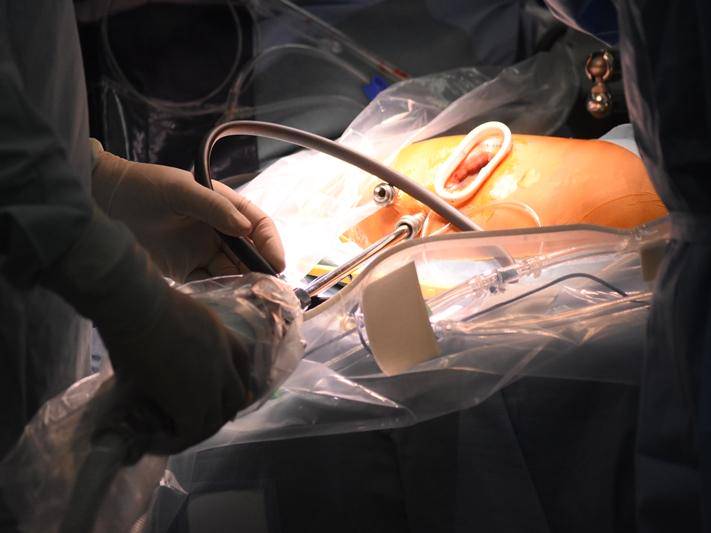
かつて心臓手術は、胸部を縦に真っすぐ切開するのが常道だった。胸骨を切り、開胸器で創(そう=メスで切開する穴)を広げ、手術スペースを確保する。この術式を胸骨正中切開(きょうこつせいちゅうせっかい、以下「正中切開」)と呼ぶ。適用範囲が広いため、数多くの症例に用いられる半面、骨を切ることによる合併症を招いたり、大きな傷跡が残ったりするなど、患者の負担は大きい。
「MICS の特長は、低侵襲(体の負担が少ないこと)です。具体的には胸の骨を切らなくても、必要な手術ができることです。肋骨と肋骨の隙間に手術器具を差し入れて操作するため、創は指 2本分ほどの大きさで済みます。右脇の下を小さく切るだけなので、傷は日を追って目立たなくなるし、術後の痛みもほとんどありません。傷が小さいので、感染症のリスクは少なく回復が早いのも利点です」
MICS の手法は、術者によって微妙に異なる。伊藤さんの場合は、手術器具を操作するための 2つの創と、内視鏡を差し入れるための創を二等辺三角形の配置で開ける。伊藤さんの導入した「スリーポートメソッド」である。内視鏡が捉えた体内の画像は、執刀者の目の前に置かれたモニターに映し出される。
「当院では 2010年に MICS を導入し、これまでに 1,100人を超える患者に手術をおこなっています。やや専門的になりますが、大動脈弁置換、僧帽弁形成/置換など、おもに弁に関わる部位の手術に適用しています。僧帽弁は右の肩甲骨のほうを向いているので、正面よりも横からのほうが見やすいのです。当院では、僧帽弁手術の 85~90% が MICS です」
ハイビジョン内視鏡の登場で普及に弾み

MICS の分野では世界的トップランナーである伊藤さんも、MICSがわが国に紹介された 2000年当時は、いささか懐疑的であったという。新しい技術とあって、多くの病院や医師が飛びついたものの、想定外の出血事故などが頻発し、「苦労する割には報われない」という受け止め方が主流となったからだ。
「現在の MICS は、2010年ごろの第二次ブームを引き継いでいます。ハイビジョンテレビが登場した 2007年に、内視鏡の規格もハイビジョンになりました。当時は海外の学会でも MICS が大きな潮流となり始めていたので、当院も 2009年に予算申請し、2010年から本格的に導入しました」
伊藤さんが指摘するように、MICS の要点は、手術時の視覚的インターフェイスである内視鏡の精度と、それを再現するモニターの解像度にある。先端技術を結集した内視鏡は、肉眼をはるかに超える視野と明るさで患部の様子をいきいきと術者に伝える。
「ところが、昔ながらの術式にこだわる医師の中には、異を唱える人たちもいます。モニター越しの手術には違和感を覚えるというのです。それに凝り固まっているのは非常にまずい考え方だと思います。旧来の手法のほうが安全だと思い込んでいるのです。しかし、じつはそうではありません。デジタルの力を借りたほうがはるかによく見えるし、操作も楽だからです」
ゲーム世代のほうが向いている MICS
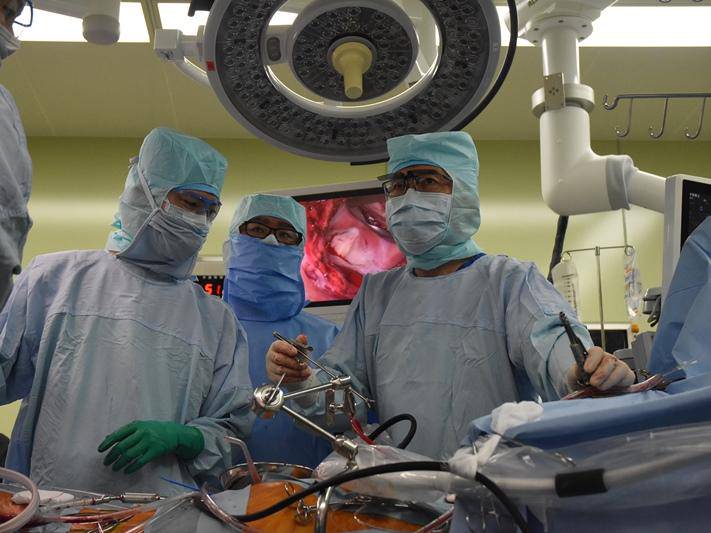
「やりにくいことを無理して進めるのは危険」と伊藤さんは言い切る。術野(手術中に目で見える部分)を直視する正中切開が標準であった時代に医師となり、内視鏡手術の最前線で活躍する伊藤さんならではの感慨だろう。
「見えるか見えないか心配しながらメスを握るのは、ある意味、いちかばちかの勝負です。その点、内視鏡を入れれば確実に見える。安心感が視覚的インターフェイスで確保されているのです」
光学機器やデジタル機器を使えば、直視では見えない場所やものが鮮明に見える。MICS は、その利点を最大限に活かした術式である。にもかかわらず、違和感を訴える医師は少なくない。「そこまで抵抗があるのなら引退したほうがいいのではないか」。伊藤さんの言葉に熱がこもる。
「反感を買うことは承知です。しかし、真剣な気持ちです。妙なこだわりが患者を危険にさらすからです。逆に MICS をやりたい若い人が増えています。彼らはゲーム世代だから 3D の世界に無理なく溶け込める。実際、腹腔鏡手術の習得は彼らのほうが早いという論文がいくつもあります。単なる“個人の感想”ではなく、エビデンスに裏付けられているのです」
術者の視野を全員で確認できる
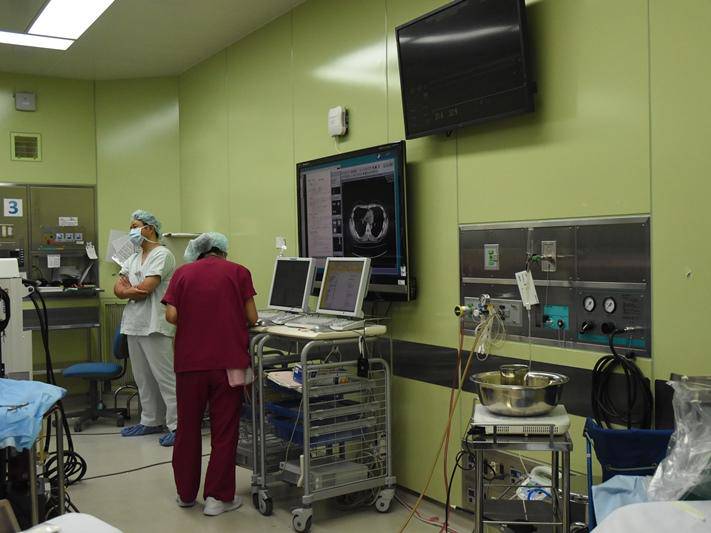
2010年の MICS 運用に際して、同院は 2D内視鏡を導入した。症例を重ね、経験を積んだうえで、伊藤さんは 2015年に 3D内視鏡を導入。解像度はハイビジョンの 2Kタイプだった。2021年には 4K にグレードアップしている。当初暗かったモニターも、現在の 3世代目は「まったく不満がない」という。
「内視鏡を使うのは、当然のことながら、術野がよく見えるからです。若いころの正中切開手術とは比べ物になりません。肉眼と内視鏡を先入観を排して客観的に比べたら、どう考えても内視鏡に軍配が上がります。3Dタイプと 2Dタイプの比較では、3Dタイプの情報量の多さに圧倒されました」
内視鏡と並んで、MICS の視覚的インターフェイスの役割を担っているのがモニターだ。同院では現在 32インチタイプを常用しているが、先行き、55インチタイプの導入を検討している。では、3D内視鏡やそれを映し出すモニターを取り入れたことによって、手術現場はどう変わったのか。
「一番の変化は、情報共有が可能になったことです。術者が何をしているかがリアルにわかる。正中切開では、重要な部分は術者にしか見えません。若い先生が勉強しようと思っても、一部しか見られないか、まったく見えない。内視鏡下手術ではまったく同じ画像を見ることができるので、どこがどうなっていて、どうすればよいかがつぶさにわかる。若い先生にとっては大きな福音です」
55インチタイプのモニターは、手術台から少し遠くに置ける。遠くなると角度の差が少なくなるので、横にいる医師も伊藤さんとまったく同じように見える。斜め方向からのぞき込むことで少しゆがんで見えていたほかの医師が、伊藤さんと画面共有できるのは、大型モニターを導入する何よりの利点だろう。
必要以上の解像度は過剰装備
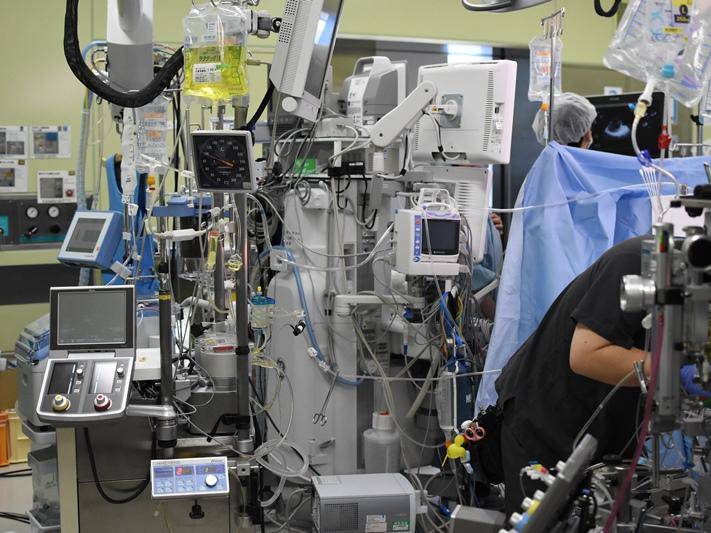
同院の MICS で用いられるカメラとモニターのベストマッチングは、4K3D内視鏡と 3D液晶モニターの組み合わせだ。しかし、伊藤さんによると、カメラの解像度はこれ以上いらないという。
「8K内視鏡のデモに立ち合ったことがあるのですが、4K との違いは明確にはわかりません。ですから、実用的には 4K でもまったく問題ないと思います。われわれが求めるのは、術野を限りなくきれいに見ることでなく、手術を安全におこなうことだからです。銀塩(フィルム)時代の撮影にたとえるなら、風景写真は 35ミリの一眼レフよりも、サイズの大きい中判カメラのほうがはるかにきれいです。色彩もピントも迫力も違う。しかし、手術では中判カメラの解像度を必要とはしません」
内視鏡はあくまでも、視覚的インターフェイスであるということだ。伊藤さんの手術では、4K 以上の解像度は過剰装備ということになるのだろう。
「個人的には敬服しているのですが、熱心なエンジニアほど、需要があるかどうかわからないまま、突き進んでしまう傾向があります。実際、8Kタイプのデモでは、装置の発熱を抑えるため、空冷の循環回路が設定されていました。フロアを這うケーブルは見慣れたものより太い。要するに使い勝手がいいとはいえないのです。手術の質は、現在の画質で十分に担保されていると断言できます」
解像度や画質に関しては現状で申し分ないという伊藤さんが、「欲をいえば」とただし書き付きでメーカーに要望しているのは、内視鏡の視野の角度が任意で変えられる仕組みだ。2D に可変式はあるが、3D にはない。「45度見下ろすとか、ひっくり返した画角を得られれば、複雑な手術にも、より精度を高めて挑むことができます」。エンジニアの開発者魂をかき立てるオファーといえよう。
極論すれば正中切開では困難な手術も可能
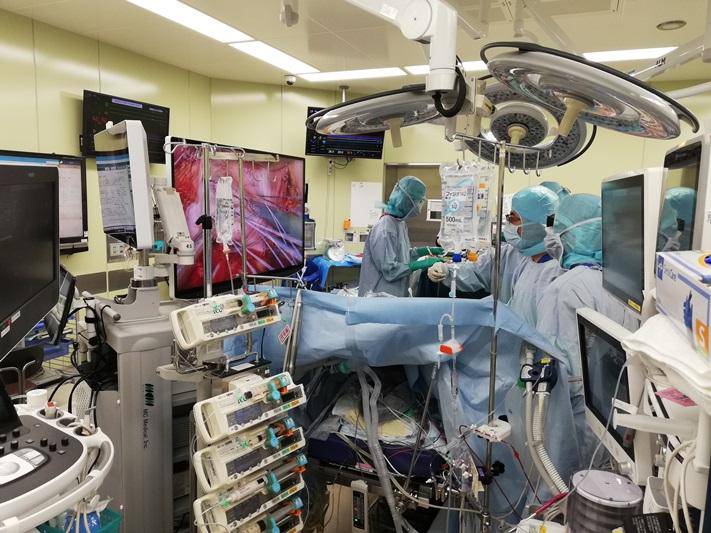
かつて“正中切開一択”だった心臓外科手術に内視鏡が取り入れられたことで、術者の作業は楽になり、患者の負担も軽減された。では、この先の手術はすべて MICS に置き換わるのだろうか。
「僧帽弁手術に関しては、正中切開でできることはすべてできます。極論すれば、従来の正中切開ではできないような手術もできます。内視鏡が届く限り、どういう状況であっても患部が見えるので、正中切開では物理的に不可能であった手術もこなせます。たとえば、僧帽弁の奥にある筋肉を切り取るという、正中切開では困難な手術も、MICS なら内視鏡でアプローチできるので無理なくできます」
心臓血管外科の扱う症例のうち、急性心筋梗塞は乳頭筋断裂という合併症を招くことがある。急激に発症する弁の閉鎖不全で、緊急措置として弁置換や弁形成をおこなう。こうした手術は内視鏡の力を借りて、見えにくい場所で難なく処置できる MICS の特性を、最大限に発揮できる独壇場だ。
「非常に想像をたくましくすれば、これまでの正中切開の手術はかなり、MICS に置き換わるはずです。少なくとも弁膜症に関しては、ほとんど置き換わるでしょうね。昔の教科書だったら、正中切開が当たり前だった手術も内視鏡でできるようになってきた。そういう手応えはあります」
誰かができれば、100人もできる
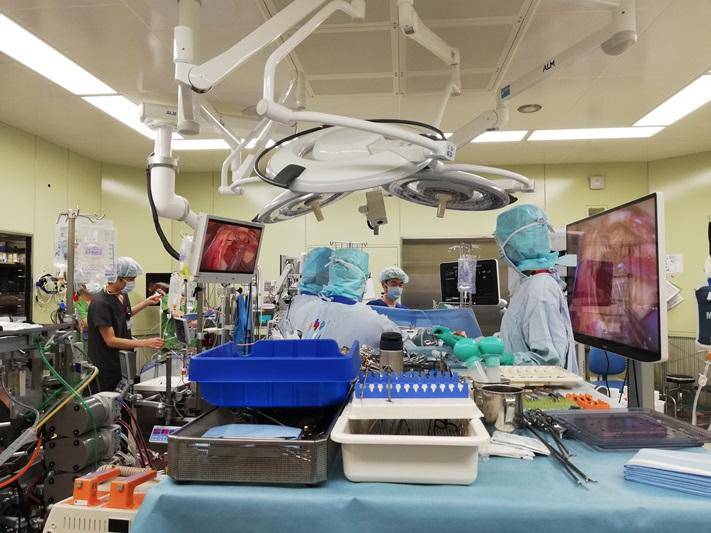
国内の病院で MICS を導入している施設は多い。患者にとって「負担の少ない低侵襲」という要件を満たしていれば、創の大きさや用いる器材に難しい制約はない。伊藤さんは MICS の成果を最大限に引き出すためにスリーポートメソッドを導入し、3D4K内視鏡と大型モニターというデジタル技術の力を借りた。では、この先の MICS はどのような方向に進むとみているのだろうか。
「心臓血管外科手術全体では、間違いなく内視鏡下手術が主流になります。登場したころは補助的に使われていた内視鏡も、キーデバイスになってきました。プラットフォームはできているので、あとはそれができる医師をどれだけ増やすかにかかっています。これから MICS にチャレンジしたいという施設があれば、指導したり手術を手伝いに行きたいという気持ちもあります」
日本低侵襲心臓手術学会や、日本心臓血管外科学会をはじめとする関係学会のシンポジウム・パネルディスカッションの場で、「それは伊藤先生だからできる」と、半ば羨望の気持ちを込めて評されることがある。しかし、当の伊藤さんの受け止めは異なる。
「これまで正中切開でしかできなかった手術が、いまは デジタル技術 を駆使して内視鏡でできるのです。誰かができれば、潜在的に同じことのできる人が恐らく 100人はいます。たとえばフィギュアスケートの 4回転ジャンプ。昔は一発決めれば拍手喝采でした。しかし、いまは当たり前のように決める選手が多くなっている。それと同じことだと思います。それが世の中です」
MICS を支える内視鏡とモニターに次いで伊藤さんが期待する デバイスは、裸眼で見られる 3Dタブレットだ。
「いくら撮り溜めた MICS の 3Dコンテンツがあっても、現在はそれを気楽に見られる再生環境が整っていません。そこでたとえば、3D画像を YouTube にアップロードしておいて、そのタブレットを使えば手軽に 3D の動画に触れられる。そうすれば、学生や研修医は勉強に役立てることができます」
MICS に特化した手術器具をいくつか考案し、実際に使うなど、ものづくりにも強い関心を持っている伊藤さん。その脳裏には、新たなデバイス開発を含む MICS の近未来が明確に描かれている。

執筆
伊藤 公一
新聞記者、雑誌編集者を経て現在はフリーランスのジャーナリスト。紙やWebのさまざまな媒体を舞台として医療、製造、経営を主力に取材・執筆活動を続ける。実践的な文章セミナーの講師や各種出版物の編集受託、自費出版のコンサルティングなどにも携わっている。
※『さくマガ』に掲載の記事内容・情報は執筆時点のものです。
- SHARE


 New
New
 New
New



 特集
特集




